Total de visitas: 288324
|
Glossário
Testículos

Os testículos, ou glândulas genitais masculinas, estão situados em uma espécie de bolsa, o escroto, com dois bolsos, um para cada testículo. O testículo tem a forma quase oval e uma consistência duro-elástica. O testículo está protegido exteriormente por um invólucro espesso e fibroso, a túnica albugínea, da qual partem septos do tecido que delimitam espaços piramidais nos quais se encontra o tecido específico do testículo.No interior dos testículos produzem- se espermatozóides e hormonas masculinas.
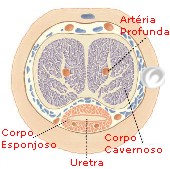
Observando um corte transversal de um testículo nota – se a existência de septos com disposição radial, convergindo para a região posterior do órgão. Cada testículo divide – se em cerca de duzentos e cinquenta lóbulos testiculares. Estes contêm no seu interior um a quatro túbulos seminíferos enrolados e inseridos num tecido rico em vasos sanguíneos.
É nos túbulos seminíferos que ocorre, de maneira contínua, a produção de espermatozóides, mas também é o local de convergência para uma zona de ligação ao epidídimo.
URETRA
Canal comum aos sistemas reprodutor e urinário. Inicia-se abaixo da bexiga, passa pelo interior da próstata (onde recebe o sémen) e, após passar pelos canais deferentes (onde recebe o esperma) atinge o pénis. Através do interior deste, atravessando-o longitudinalmente por completo, a uretra finalmente se exterioriza.
CANAIS DEFERENTES:
Na medida em que os espermatozóides vão deixando o epidídimo, a cada lado, vão passando por um outro túbulo, mais calibroso e que os transportará desde a bolsa escrotal até o interior da cavidade abdominal. além de transportar os espermatozóides também tem a função de armazenamento. Apesar de nesta fase os espermatozóides já se encontram maduros, estes ficam imóveis devido ao pH acido encontrado no interior dos canais.
Epidídimos:
Tubulos enovelados, com cerca de 6m de comprimento, localizados na parte posterior dos testículos e onde se verifica a maturação e o armazenamentos dos espermatozóides.
PRÓSTATA:
localizada abaixo da vesícula e no interior da qual passa a uretra, que drena a urina. Durante o ato sexual, pouco antes da ejaculação, a próstata secreta no interior da uretra o líquido prostático, um líquido esbranquiçado, leitoso e alcalino. O pH alcalino é importante para neutralizar a acidez encontrada no interior dos canais deferentes e no interior da vagina. Como citado acima, na presença de pH ácido os espermatozóides não se locomovem.
VESÍCULAS SEMINÍFERAS:
São duas, uma em cada canal deferente, pouco antes que este atinja a próstata. Pouco antes da ejaculação, durante o ato sexual, cada uma destas glândulas secreta o líquido seminal, um líquido viscoso e alcalino, rico em nutrientes, açúcares e mais substâncias, importantes aos espermatozóides durante o trajecto dos mesmos no interior do aparelho reprodutor feminino.
GLÂNDULAS BULBO-URETRAIS:
São duas, localizadas no segmento bulbar da uretra. Também durante o ato sexual, pouco antes da ejaculação, drenam muco alcalino que é expulso antes da ejaculação e neutraliza a acidez da uretra.
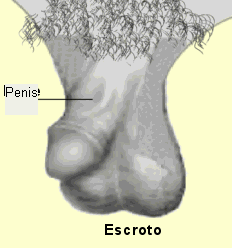
Pénis
Órgão cilíndrico, que transfere os espermatozóides para o sistema reprodutor feminino, durante a cópula. É composto por três cilindros de tecido esponjoso e eréctil e é atravessado pela uretra. Formado em grande parte por tecido eréctil (2 corpos cavernosos e 1 corpo esponjoso), é o grande responsável pela introdução do material germinativo do homem no interior do aparelho feminino durante o ato sexual. Os tecidos erécteis, em seu interior, são formados por grande quantidade de cavidades semelhantes a esponja, por onde passa sangue durante todo o tempo. Durante o ato sexual, com a excitação masculina, estes tecidos recebem um suprimento de sangue ainda maior, o que os tornam entumecidos e inflados. O pénis, com isso, aumenta de volume, tornando-se rígido e erecto. Tal fenómeno é conhecido como erecção. A irrigação sanguínea aumentada durante a erecção é causada por estimulação de um circuito nervoso localizado na região sacral da espinal medula e transmitida aos vasos sanguíneos através de nervos autónomos parassimpáticos.
Escroto
Bolsa de pele que contém os testículos fora da cavidade abdominal a uma temperatura favorável à produção de espermatozóides.
Células da linha germinativa: encontram – se em sucessivos estados da espermatogénese, a qual se efectua da preferia (onde se localizam as espermatogónias) dos tubos seminíferos, para o centro( lúmen), onde os espermatozóides são libertados;
Células de Sertoli – células muito volumosas, que ocupam o espaço entre a periferia e o lúmen dos túbulos seminíferos. Estas células também podem ser denominadas de células de sustentação visto que sustentam as células germinais, que estão encaixadas nos seus múltiplos prolongamentos. Além de intervirem na sustentação e nutrição das células germinativas, as células de Sertoli coordenam a espermatogénese, visto que produzem proteínas indispensáveis à realização da gametogénese, e segregam um líquido que assegura o seu transporte até ao epidídimo. As células de Sertoli são também responsáveis, em grande parte, pela absorção do líquido citoplasmático dos espermatídeos durante a transformação das mesmas em espermatozóides.
Células de Leydig – células que formam conjuntos situados entre os tubos seminíferos, agrupadas em torno da capilares sanguíneos. Estas células têm uma função hormonal, que consiste na produção de hormonas masculinas, sobretudo a testosterona, que induz o desenvolvimento dos órgãos genitais. A partir da puberdade, esta hormona é responsável pelo aparecimento e manutenção dos caracteres sexuais secundários, bem como pela espermatogénese. A taxa de testosterona no plasma sanguíneo é sensivelmente constante durante toda a vida sexual do indivíduo.
Espermiogénese - Nesta fase, os espermatídeos, esféricos, transformam – se nos espermatozóides, flagelados, com achatamento do núcleo, diferenciação do flagelo, eliminação de grande parte do citoplasma e rearranjo dos organelos . Os espermatozóides são libertados no lúmen dos túbulos seminíferos.
Estrutura de um espermatozóide:

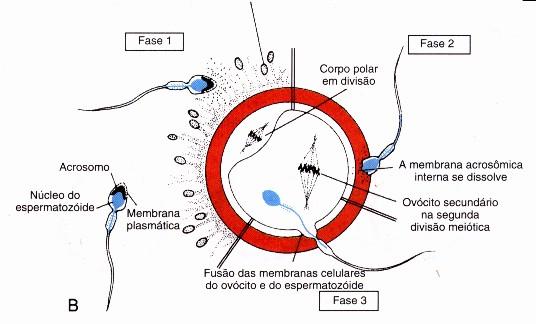
Cabeça – constituída essencialmente pelo núcleo recoberto em parte pelo acrossoma. O acrossoma é associado a um capuz formado por vesículas do Complexo de Golgi, contendo enzimas digestivas ( hidrolíticas, especialmente proteases) que permitirão perfurar a camada protectora do óocitoII, aquando da fecundação;
Peça intermédia – os centríolos, dispostos no pólo oposto ao acrossoma, originam os microtúbulos que constituem o flagelo. Concentração de mitocôndrias, fornecedoras de Energia (ATP) para os batimentos do flagelo;
Cauda – prolongamento filamentoso com um longo flagelo que assegura o movimento dos espermatozóides.
LH ( hormona – estimulina ou luteinizante) – actua sobre as células de Leydig induzindo a produção de testosterona;
FSH ( hormona folículo – estimulina)- actua sobre as células de Sertoli induzindo o transporte de testosterona para as células germinativas e, consequentemente, a espermatogénese.
Ovário:

É um órgão duplo (ovário esquerdo e ovário direito) com forma de amêndoa situado na cavidade abdominal. O ovário é a glândula sexual feminina forjadora das células aptas para a reprodução. Não são, na verdade, glândulas, mas devem ser antes considerados como um armazém de depósito e de desenvolvimento dos folículos, que encerram os oócitos, e produzem hormonas femininas.
O Útero
O útero, conhecido ainda por matriz, representa o órgão da gestação. É um músculo oco, situado na cavidade pélvica. É revestido interiormente pelo endométrio. A sua forma foi comparada a uma pêra invertida. As dimensões do órgão variam conforme a idade e o estado fisiológico da mulher. A diferença é mínima entre a mulher virgem e aquela que não teve filhos, enquanto é muito grande entre aquelas e a mulher que teve um ou mais engravidamentos. Durante a menstruação, o útero aumenta de volume em consequência da abundante perda de sangue que se verifica neste período. Quando a ovulação e a menstruação desaparecem, isto é, quando chega a menopausa, o útero termina a sua função e atrofia progressivamente. É no útero que se aloja e desenvolve o embrião, e depois o feto, durante a gravidez. Comunica com a vagina pelo cérvix.
Trompas de Falópio ou oviductos
São dois condutos que unem o ovário com o útero. Têm um calibre menor nas proximidades do útero (2 milímetros) e muito maior do lado do ovário. É na Trompa de Falópio que ocorre a fecundação e o início do desenvolvimento embrionário. A mucosa da trompa é formada por um epitélio de células dotadas de cílios e, portanto, de movimentos vibráteis.�É graças a esse movimento que o ovo maduro chega ao útero.
Vagina
Canal musculoso e elástico, que se prolonga do colo do útero até ao exterior do corpo. É o local de deposição do esperma durante a cópula e de passagem para o exterior do fluxo menstrual e do feto, no momento do nascimento.
Conjunto dos órgãos externos femininos
Vestíbulo - região na qual se situam o orifício genital (saída do fluxo menstrual e da criança, aquando do parto) e o orifício urinário (expulsão da urina)
Lábios – pregas de pele que rodeiam o vestíbulo. Os menores e mais externos são os pequenos e os maiores e mais externos são os grandes lábios
Clítoris – pequeno órgão constituído por tecido eréctil. De grande sensibilidade
Os ovários são glândulas de forma ovóide com cerca de cinco centímetros de comprimento. Neste diferenciam – se duas estruturas:
Zona cortical medular - região interior, que contém uma elevada vascularização e nervos;
Zona cortical – periférica, com numerosos folículos ováricos em diferentes estados de desenvolvimento.
Oogénese- inicia - se durante o desenvolvimento embrionário. e , por meiose, produz oócitos maduros, desde a puberdade até a menopausa.
Ciclo Ovárico- reinicia - se, em média, todos os 28 dias, com o desenvolvimento de uma célula reprodutora feminina.
Fase folicular – caracterizada pelo crescimento e evolução de alguns folículos. Destes, geralmente, só um atinge a maturação, degenerando todos os outros. O desenvolvimento folicular demora, em média, 14 dias, podendo, no entanto, variar entre 12 e 17 dias.
Ovulação – libertação do oócito II por ruptura do folículo de Graaf. O oócito II é recolhido pelo pavilhão da trompa.
Fase luteínica – desenvolvimento do corpo amarelo ou corpo lúteo, cujas células têm propriedades glandulares. Tem a duração de 14 dias.
Ciclo uterino - modificações no revestimento interno uterino, em resposta a sinais hormonais do ovário.
Fase menstrual – ocorre uma desagregação e eliminação da maior parte do endométrio, acompanhada de uma hemorragia devido à ruptura de vasos sanguíneos. Sangue e fragmentos do endométrio são expulsos pela vagina, constituindo a menstruação, que dura alguns dias (cerca de cinco)

Fase proliferativa – o endométrio experimenta uma multiplicação celular, entrando numa fase de reconstituição. Torna-se cada vez mais espesso ( passa de 1mm para 5mm) e desenvolvem-se glândulas tubulosas que o atravessam. Restabelece-se a rede de vasos sanguíneos. Esta fase ocorre durante a fase folicular do ciclo ovárico.
Fase secretora – a espessura do endométrio continua a aumentar até cerca de 7 mm. As glândulas prosseguem o seu desenvolvimento, tornam-se mais sinuosas e ramificadas, havendo produção de glicogénio e de muco. Os vasos sanguíneos espiralizam-se entra as glândulas. Esta fase é simultânea com a fase luteínica do ciclo ovárico.
Estrogénios – produzidos pelas células foliculares e pela teca interna. A concentração desta hormona vai aumentando, primeira progressivamente, a medida que os folículos ovaricos crescem, e depois de um modo rápido, atingido o valor máximo um pouco antes da ovulação. A concentração baixa no período da ovulação, devido, em parte, a perda de células foliculares, e volta a aumentar durante a fase luteínica, devido a actividade do corpo amarelo.
Progesterona – produzido pelo corpo amarelo, atinge o valor máximo de concentração com o pleno desenvo9lvimento dessa estrutura, quando o corpo amarelo entra em regressão a concentração de progesterona diminuiu.
- FSH – induz o crescimento e maturação de folículos ovaricos e intervêm na secreção de estrogénios.
- LH – actua no folículo maduro, estimulando a sua rotura e, portanto, a ovulação, em função do pico dessa secreção no final da fase folicular. Estimula ainda a transformação do folículo em corpo amarelo, o que leva a produção de progesterona alem da produção de estrogénios.
Fecundação- é a união de um espermatozóide com um óocito II dá origem ao ovo ou zigoto.
Período embrionário – dura cerca de oito semanas, ao fim das quais todos os órgãos estão já totalmente esboçados.
Período fetal – dura as restantes semanas e corresponde ao desenvolvimento dos órgãos e ao crescimento do feto.
Botão embrionário – massa de células que origina o corpo fetal;
Trofoblasto – delimita uma cavidade interna, achatada para onde faz saliência o botão embrionário. Participa na formação da placenta.
Anexos Embrionários - permitem a fixação e nutrição do ser em desenvolvimento.
Âmnio – membrana protectora fina que cresce à volta do embrião durante a terceira e a quarta semanas de desenvolvimento, acabando por encerrar o embrião num saco membranoso, o saco amniótico, onde se encontra o líquido amniótico, no qual o embrião e o feto flutuam e se movem. Amortece os choques mecânicos , protege da dessecação e mantém a temperatura constante.
Placenta – disco achatado que se desenvolve na parede uterina e através do qual se verificam troca de nutrientes, gases e resíduos do metabolismo entre o sangue materno e o sangue do embrião ou do feto.
A placenta tem origem mista e é formada a custa do córion do embrião e do endométrio uterino. Na nidação, prolongamentos do trofoblasto em forma de dedo de luva – vilosidades coriónicas – mergulham no endométrio uterino cujo os vasos sanguíneos sofrem digestão enzimática, originando lacunas cheias de sangue. uma fina camada de células separa o sangue materno que preenche as lacunas do sangue do embrião ou do feto que circula nos capilares sanguíneos das vilosidades coriónicas. é através desta camada de células que ocorrem as trocas, sem que se verifique mistura de sangue. A placenta produz hormonas responsáveis pela manutenção da gravidez.

Cordão umbilical – é constituída por duas artérias e uma veia, envolvidas por tecido conjuntivo. Esta estrutura estabelece a ligação entre o sistema circulatório do embrião e a placenta,
Saco vitelino – estrutura que surge na segunda semana de desenvolvimento. Produz o sangue do embrião até o fígado começar a funcionar. Uma parte do saco vitelino transforma-se no revestimento do tubo digestivo e outra é integrada no cordão umbilical
Alantóide – estrutura de pequenas dimensões que aparece durante a terceira semana de desenvolvimento. E inicialmente responsável pela formação das células sanguíneas do embrião e mais tarde da origem as artérias e a veia do cordão umbilical.
Oxitocina - uma das principais hormonas que provoca o parto, produzida no hipotálamo e libertada pela hipófise posterior.
Prolactina - hormona produzida pela hipófise anterior que estimula a produção e libertação de leite materno.
Contracepção - acto de evitar uma gravidez indesejada.
Métodos Contraceptivos - conjunto de técnicas que têm por objectivos evitar a gravidez.

Abstinência periódica
Esses métodos baseiam-se na observação das características do ciclo menstrual, com abstinência sexual durante alguns períodos. Requerem que a mulher esteja sempre atenta aos sinais e seja capaz de reconhecê-los adequadamente, já que podem ocorrer variações importantes.
Geralmente, calcula-se a data provável da ovulação e faz-se a abstinência por 4 dias antes e três dias depois dessa data, período de maior fertilidade da mulher. A importância principal desse grupo de métodos é para as mulheres com impedimento religioso ou cultural aos outros métodos.
Muco cervical
Com este método, a mulher tenta prever o período fértil por meio da análise do muco proveniente do colo uterino. Logo depois da menstruação, existe um período em que a vagina permanece muito ressacada, e o muco vai aumentando aos poucos e vai se tornando mais escorregadio e elástico (a mulher consegue fazer um "fio" com o muco, abrindo os dedos). Ele fica mais elástico na época da ovulação. Assim, o casal deve fazer abstinência desde o período em que existe pouco muco até três dias depois da data de maior elasticidade.
Calendário
Consiste no cálculo do provável dia da ovulação e na abstinência sexual por 7 dias, nessa época. Esse método, porém, só deve ser utilizado por mulheres que tenham os ciclos menstruais regulares e que ocorra a ovulação sempre no 14º dia do ciclo. Para sua aplicação, devem ser observados os ciclos por pelo menos 6 meses, antes do início.
O modo de usar é bastante simples. Pega – se na data provável da próxima menstruação e subtrai dela o número 14. O resultado é o dia provável da ovulação. Agora basta contar 4 dias antes e 4 dias depois. Durante esse tempo, o casal não deve ter relações sexuais.
EX: Vamos supor que o primeiro dia da próxima menstruação será no dia 20. Bom, agora subtraímos 14 de 20 (20-14=6). A data provável da menstruação é dia 6. Subtraímos 4 dias e somamos 4 dias a essa data. Assim, a abstinência deve ser feita do dia 2 ao dia 10.
Temperatura Basal
Baseia-se no fato de que após a ovulação ocorre um aumento da temperatura corporal, em 0,3-0,8ºC, por três dias. Antes de iniciar o uso desse método, a mulher deve ter um período de alguns meses, no qual ela avaliará sua temperatura todos os dias e anotará num gráfico. . Para isso, todos os dias, ao acordar, antes mesmo de se levantar e antes de escovar os dentes, a mulher mede a temperatura com o termómetro colocado debaixo da língua, anotando o valor no gráfico. Após a determinação do padrão de aumento da temperatura, o método funciona da seguinte maneira: o casal deve fazer abstinência sexual durante toda a primeira parte do ciclo (ou seja, depois da menstruação) até três dias depois que a temperatura aumentou.
Desvantagens:
-Esses métodos apresentam baixa eficácia;
-Alteram o comportamento do casal;
-Dependem de motivação e aprendizado;
-Não protegem contra doenças sexualmente transmissíveis/SIDA.
Coito Interrompido
É o que não entra em nenhuma categoria (embora possa ser considerado “método natural”), mas que é usado por muitos casais adultos. Implica um bom conhecimento do corpo e das suas reacções face à sexualidade. Consiste em retirar o pénis do interior da vagina quando o homem sente que a ejaculação está próxima.
Desvantagens:
-É um método pouco seguro, dado que os fluidos seminais produzidos antes da ejaculação e que têm uma função lubrificante, já podem conter espermatozóides.
-Para alguns casais, ele pode interferir no processo do prazer e do orgasmo.
-Não protege das Infecções Sexualmente Transmissíveis.
Métodos Contraceptivos Não Naturais
Existem variados processo artificiais de controlo dos nascimentos, actuando de modos diversos e com uma eficácia variável. Os diversos métodos contraceptivos não naturais tem modos de acção e viabilidade diferentes. A taxa de sucesso, quando a sua aplicação é correcta, é elevada. Em determinadas situações de risco, este método é associado a outro método contraceptivo.
Espermicidas
Podem ser encontrados em forma de cremes, sprays, geleias, óvulos e esponjas cervicais. É introduzido na entrada do colo do útero, e deve ser aplicado 5 a 10 minutos antes do acto sexual genital, excepto as esponjas / tampão contraceptivo que podem ser inseridas horas antes. É um método contraceptivo que age quimicamente inactivando o esperma.
Desvantagens:
-Os efeitos indesejáveis conhecidos prendem-se com a possibilidade de causarem alergias.
-É um método pouco seguro que deve ser usado em combinação com outros métodos contraceptivos.
-Tem pouca protecção em relação às IST.
Métodos cirurgicos
Existem também outros tipos de métodos contraceptivos, mas que habitualmente não são aconselhados para jovens que ainda não tiveram filhos.
Vasectomia
É também uma operação feita por um médico, sem necessitar de hospitalização (pode mesmo ser realizada num consultório médico, por um urologista ) com utilização de anestesia local. Consiste num corte feito no canal deferente, que é a via que transporta os espermatozóides. Então, quando um homem tem relações sexuais e ejacula, esse sémen não contem espermatozóides, logo não haverá risco de engravidar a sua parceira. No entanto, durante os primeiros três meses, após a vasectomia, o homem deve usar outro método para ter a certeza de que não ficou nenhum espermatozóide no canal. Este método não afecta o desejo sexual, a erecção, a ejaculação, o orgasmo: o sémen que sai é que não contém espermatozóides
Laqueação de trompas
É uma operação que tem de ser feita por um médico e que exige algum tempo de hospitalização. É uma operação feita com anestesia local ou geral. Consiste em fazer um bloqueio ou uma laqueação das trompas de Falópio que impede os espermatozóides de entrarem na zona uterina onde se dá o encontro com os óvulos. Uma vez que os ovários e o útero não são afectados, o ciclo menstrual ocorre sem alterações.
Diafragma
É um dispositivo de borracha que tem um aro flexível e que quando se coloca na vagina impede que os espermatozóides, alcancem o útero
Vantagens:
-É um método contraceptivo que não tem efeitos sistémicos indesejáveis.
Desvantagens:
-Necessita da intervenção de um médico que avalie a medida correcta do colo do útero e que ensine e oriente sobre os cuidados a ter.
-Pode constituir um problema para aquelas mulheres que não têm facilidade em tocar o seu corpo.
-A sua segurança é relativa. A sua eficácia aumenta usando em simultâneo um espermicida.
-Actualmente é muito difícil encontrar à venda em Portugal.
-Dá pouca protecção em relação às IST.
DIU
É um dispositivo que é inserido no teu útero, por um técnico de saúde, que pode possuir ou não hormonas. O seu mecanismo de acção depende da interferência com a migração dos espermatozóides, com o transporte do óvulo e com a fertilização. Pode estimular ainda uma reacção “inflamatória” no útero, que também é contraceptiva.
Vantagens :
-As mulheres podem contar com uma grande eficácia contraceptiva, sem que tenham que associar a contracepção a qualquer gesto diário.
-Não interfere com o acto sexual.
Desvantagens:
-Para além de poder aumentar as dores durante o período menstrual e aumentar o seu fluxo, o DIU não protege das infecções sexualmente transmissíveis.
Preservativo feminino
É um preservativo feito de poliuretano, fino e resistente, pré-lubrificado e que, uma vez colocado, vai fazer uma barreira que impede a entrada de espermatozóides para o útero.
Vantagens:
-É eficaz na protecção das infecções sexualmente transmissíveis (IST).
Desvantagens:
-É mais caro e mais difícil de encontrar que o preservativo masculino;
-Leva tempo a adquirir prática para o colocar correctamente;
-Algumas mulheres têm problemas em tocar no interior da sua vagina;
-Pode produzir alguns barulhos durante as relações.
Preservativo masculino
O preservativo é um invólucro de látex/borracha fina, que vem enrolado e é colocado no pénis erecto antes de qualquer contacto genital. O preservativo funciona como uma barreira física que impede os espermatozóides de entrarem na vagina, visto que retém o esperma, que assim não pode encontrar o óvulo, fecundando-o e originando uma possível gravidez.
Vantagens:
-O preservativo também sempre foi utilizado como forma de prevenir infecções sexualmente transmissíveis (IST), e hoje é mesmo considerado o método mais importante para prevenção do contágio, nomeadamente do VIH, hepatites B e C, herpes genital e sífilis.
-Por ser feito de poliuretano em vez de látex, a probabilidade de uma rotura durante o uso é dez vezes menor;
-Dá à mulher mais controlo e liberdade de contracepção;
-Pode ser colocado em qualquer momento, antes da relação sexual genital mesmo horas antes.
A pílula
É um comprimido que contém hormonas sintéticas semelhantes às que são produzidas pelos ovários das mulheres: o estrogénios e a progesterona. As hormonas que compõem a pílula têm como missão principal suspender a produção hormonal habitual, impedindo a ovulação, ou seja a libertação mensal do óvulo. Ora se não existem óvulos, não pode haver fecundação nem tão pouco gravidez. Estas hormonas, estrogénios e progestinas, vão inibir a produção de gonadotrofinas por parte do complexo Hipotálamo – Hipófise. O ciclo é assim suspenso, deixando de ocorrer maturação dos folículos.
Desvantagens:
-Em mulheres fumadoras, a partir dos 35 anos recomenda-se o uso de outro método, já que a possibilidade de aparecimento de efeitos secundários graves aumenta.
-Também não deve tomar a pílula quem tem uma doença hepática (do fígado) em fase activa.
-Quem tenha ou tenha tido fenómenos trombo-embólicos ou vasculares, ou mesmo quem tenha familiares com estas problemas de saúde.
-Algumas mulheres ou raparigas podem estar sob medicação que não aconselhe a toma da pílula por haver interacção que diminua o efeito contraceptivo, por exemplo, alguns casos de epilepsia ou quem esteja em tratamento para uma tuberculose.
-Não protege contra as DST
-Pode levar a esquecimentos, visto que é de uso diário
Vantagens:
-Previne o cancro do endométrio e do ovário
-Muito eficaz
Mini – pílula
É um contraceptivo oral que contém quantidades baixas de progestinas. Embora esta diminuta quantidade possa influenciar a maturação do folículo e a ovulação, o seu objectivo é tornar o muco cervical mais espesso e viscoso, de modo a dificultar a passagem de espermatozóides e impedir a fecundação e a proliferação do endométrio.
Penso contraceptivo
É um adesivo que liberta hormonas através da pele. Estas entram na corrente sanguínea, impedindo a ovulação.
Vantagem:
-Grande eficácia
-Não tem a inconveniência dos habituais esquecimentos.
Desvantagem:
-Não protege contra as DST
Anel vaginal
É um método a base de hormonas artificiais, que não permite que a mulher tenha ovulações, desta forma não há gravidez. Ele deve ser introduzido uma vez por mês na vagina, e vai soltando a carga hormonal que é absorvida diariamente pelo organismo.
Vantagens:
-A mulher introduz na vagina e não precisa utilizar métodos na hora da relação sexual.
-Como é colocada na vagina não causa mal estar estomacal, nem vómitos ou náuseas.
-Quando suspenso o uso deste, os ovários voltam à função normalmente.
Desvantagens:
-É contra indicado para mulheres com mais de 35 anos e fumantes.
-Não previne contra as DST/AIDS.
-Costuma ter um custo mais elevado do que as pílulas anticoncepcionais orais.
O Implante
O implante subcutâneo é um método à base de hormonas artificiais, que impede a ovulação.. Ele é introduzido por um medico (a) sob a pele da mulher, e vai libertando diariamente hormonas no organismo por vários anos.
Vantagens:
-A mulher não precisa de se preocupar com a utilização de métodos no dia-a-dia.
-Quando suspenso o seu uso, os ovários voltam à função normalmente.
Desvantagens:
-É contra indicado para mulheres com mais de 35 anos e fumantes.
-Não previne contra as DST/AIDS.
-Reduz o ciclo menstrual com o passar do tempo e tende a suprimi-lo (a mulher passa a não ser menstruada).
-O seu uso não pode ser interrompido instantaneamente, é necessário procurar um médico para retirar o implante.
Método de emergência :
A contracepção de emergência, mais conhecido por - a pílula do d9ia seguinte, pode ser usada depois de se ter relações sexuais desprotegidas ou quando o método que se usou falhou (quando o preservativo se rompe, quando houve esquecimento da pílula, ou depois de uma situação complicada como é uma violação ou uma relação sexual não desejada), por forma a evitar uma gravidez. Deve tomar-se o mais cedo possível, dentro de 72 horas após a relação sexual. A contracepção de emergência está disponível em Portugal, sem receita médica.
Infertilidade - Para a OMS ( Organização Mundial de Saúde), um casal tem problemas de fertilidade quando, após dois anos de actividade sexual sem utilização de métodos contraceptivos, não gerar gravidez.
|
|